¡Tu carrito está actualmente vacío!
Categoría: Salud

Aprende los primeros auxilios en atragantamientos de bebés
Si, en un artículo anterior, te dábamos consejos para evitar que tu bebé se atragantara, esta vez, vamos a ocuparnos de que aprendas cuáles son los primeros auxilios en caso de atragantamiento infantil.
Para ello, nos remitiremos a la voz de un experto, en concreto, la del enfermero José María Vas, que nos ofreció una clase magistral en directo a través de nuestro perfil de Instagram.
Tipos de atragantamiento
Tal y como nos explicó José María Vas, primero hay que distinguir entre el atragantamiento incompleto o parcial y el completo o generalizado, ya que cada caso requerirá una asistencia distinta.
El atragantamiento incompleto o parcial es el que se produce cuando, algo que tragamos, en vez de ir al estómago, se queda en la vía aérea, pero sin llegar a obstruirla del todo, lo cual permite aún respirar y toser.
En cambio, en el atragantamiento completo o generalizado, el cuerpo extraño no permitirá la entrada ni salida del aire, por lo que se corre el riesgo de entrar en parada cardiorrespiratoria.
Cómo saber si tu bebé se ha atragantado y qué has de hacer
Cuando se atraganta parcialmente un lactante – es decir, un bebé de cero a un año-, no es tan fácil detectarlo, porque, a esa edad, aún no puede hablar ni pedirte ayuda. Pero hay otras señales que nos pueden poner en alerta.
“Lo primero que vamos a ver es cianosis, esa coloración en la mucosa, en los labios. De repente, el lactante empezará a moverse menos” – explica José María Vas.
En estos casos, debes hacer lo siguiente:
- Pon al lactante boca arriba y abre su boca con tu mano.
- Siéntate en una silla o en el suelo y coloca al bebé boca abajo sobre tu antrebrazo, dejando su cabeza más baja que el cuerpo.
- Golpéale fuerte cinco veces entre las dos escápulas con el talón o con el canto de tu mano.
- Si la comida no ha salido, dale la vuelta y, de nuevo con su cabeza más baja que el cuerpo, busca el punto intermamilar (entre sus dos pezones). Con tus dedos índice y corazón, presiona hacia abajo cinco veces.
- Si ves que expulsa algo, retíraselo solo en caso de que se encuentre ya en los labios, pero no si está dentro de la boca, porque podrías empujarlo hacia adentro con los dedos.


Un error que suele cometerse en estos casos pero que, según Bas, es perjudicial para el lactante, es coger al bebé por la piernas y sacudirle hacia bajo. Esto nunca debe hacerse, porque “puede luxar las caderas, provocar daño cerebral o daño en la columna”.
Reanimación ante una parada cardiorrespiratoria del lactante
Suponiendo que, después de practicarle las primeras maniobras de auxilio, tu bebé expulsa lo que le ha provocado el atragantamiento, el siguiente paso es comprobar que no le queda ningún resto en la boca y, después, aún en tus brazos, ponerlo de lado, bien de cara hacia ti o bien de espaldas. La cuestión es que no lo tumbes ni lo pongas totalmente recto durante un rato.
Ahora bien, si los primeros auxilios en el atragantamiento no dan resultado y el bebé está morado y con los ojos cerrados o girados, aquí ya estaríamos ante un caso de parada cardiorrespiratoria. Entonces, tendrías que llamar – alguien que esté contigo o tú con el manos libres- al servicio de emergencias mientras haces lo siguiente :
- Tumba al lactante en una superficie dura, como una mesa o el suelo, y en posición neutra.
- Si tiene algún resto de baba u otra sustancia en la boca, retíralo.
- Practícale al bebé una reanimación cardiopulmonar: coloca tu boca sobre su boca y nariz, para, a continuación, realizar cinco insuflaciones lo suficientemente fuertes como para que se vea su tórax hinchándose, aunque de forma lenta y progresiva. Puedes apartar un poco tu boca para coger aire entre una y otra insuflación.
- Aplica 30 compresiones torácicas: como has hecho anteriormente, en el punto intermamilar, presiona hacia abajo con tus dedos índice y corazón (o con los pulgares entrelazados). Para seguir el ritmo de una o dos compresiones por segundo que se necesita, puedes contar intercalando la palabra “mil” cada vez (mil uno, mil dos, mil tres, etc).
- Realiza dos insuflaciones con la misma técnica que antes.
- Repite la serie de 30 compresiones+dos insuflaciones durante un minuto mientras llega la asistencia sanitaria.
Primeros auxilios en niños de 1 a 8 años
Los primeros auxilios en atragantamientos cambian un poco cuando el/la niño/a ya no es lactante, sino que tiene entre 1 y 8 años, o un peso/tamaño de esa edad.
En estos casos, el primer paso sería animarle a toser y, si no arrojara el cuerpo extraño y le costara respirar, habría que seguir este procedimiento:
- Pon al niño de pie y lo más igualado a tu altura posible (puedes subirlo a una silla o a un sofá, por ejemplo).
- Colócate detrás, pon tu mano en su estómago e inclina su tronco un poco hacia delante.
- Con el talón o el canto de tu mano, golpéale fuerte cinco veces entre las dos escápulas, hacia adentro y para arriba, siguiendo la dirección de la columna vertebral.
- Si lo anterior no le hace arrojar el cuerpo extraño que le está atragantando (caramelo, trozo de comida, objeto pequeño, etc), localiza el apéndice xifoides, que es una prominencia en el extremo inferior del esternón (al final de las costillas).
- Realiza cinco compresiones abdominales (maniobra de Heimlich): con tu mano hecha un puño, coloca el nudillo del pulgar un dedo por debajo del apéndice xifoides y, con ayuda de tu otra mano, empuja el puño firmemente para adentro y hacia arriba cinco veces seguidas.
- Si lo anterior no da resultado, repite la serie de 5 golpes interescapulares+5 compresiones abdominales unas cuantas veces.
Reanimación ante una parada cardiorrespiratoria del/la niño/a
Llegados a este punto, en caso de que el cuerpo extraño no hubiera salido y el/la niño/a se hubiera desvanecido y/o dejado de respirar, tendrías que llamar a emergencias y empezar a practicar las maniobras contra la parada cardiorrespiratoria que hemos explicado para los lactantes, pero con las siguientes diferencias:
- Cuando tumbes al/la niño/a sobre la mesa, el suelo u otra superficie dura, echa su cabeza para atrás para abrir las vías aéreas.
- Cuando vayas a hacer las cinco insuflaciones de inicio, coloca tu boca directamente sobre la suya. Recuerda que la insuflación ha de tener fuerza, pero la entrada de aire ha de ser lenta y progresiva, no de golpe.
- Realiza 30 compresiones torácicas, pero no empujando con los dedos, sino con el talón de tu mano, manteniendo el codo de tu brazo extendido y dejándote caer sobre el cuerpo del/a niño/a.
- Haz dos 2 insuflaciones.
Lo deseable es que, después de realizar estas maniobras de rescate, el/la niño/a reaccione y vuelva a respirar por sí solo, en cuyo caso colocarías su cuerpo de lado por si quiere vomitar y arrojar lo que ha provocado el atragantamiento.
Si no es así, hasta que lleguen los servicios de emergencias, debes repetir la serie de 5 insuflaciones+30 compresiones torácicas+2 insuflaciones y, al final de cada serie, revisar la boca por si estuviera el cuerpo extraño.
Esperamos que, leyendo este artículo, te haya quedado claro cómo practicar los primeros auxilios en atragantamientos de bebés lactantes y niños pequeños. Sin embargo, te recomendamos ver el vídeo del directo que hicimos en Instagram con José María Vas, ya que la simulación que realiza de cada maniobra te ayudará a aprender mejor la parte práctica.
El momento de dar a luz: la matrona resuelve sus dudas
Todo embarazo es un aprendizaje. Especialmente, si eres madre primeriza, es normal que te hagas muchas preguntas durante la gestación que necesitarán respuesta, y más cuando se acerque el momento de dar a luz.
Para resolver muchas de esas dudas que suelen surgir en torno al parto, en Cool-Dreams acudimos a una gran experta: la matrona Teresa del Rosario, fundadora de la escuela de maternidad Mami to be.
Teresa lleva diez años acompañando a mamás en el camino de la maternidad, el embarazo, el parto, el postparto, la crianza y la lactancia. Por eso, organizamos con ella un directo en Instagram, en el que fue contestando a las preguntas que nos hicieron llegar nuestras seguidoras.
Aquí te ofrecemos un resumen de los temas que abordamos en ese streaming, aunque puedes ver la sesión completa en nuestro feed de Instagram.
Contracciones de parto: ¿cómo identificarlas?
Aunque a todas las futuras mamás se les facilita una fecha probable del parto (FPP), no se trata de un dato exacto, por lo que, a medida que se acerca esa fecha, puedes dar a luz en cualquier momento.
Se supone que la principal señal para saber que estás de parto son las contracciones, pero no todas las contracciones en el embarazo son de parto.
Según explica Teresa del Rosario, en el segundo trimestre, empiezan las contracciones de Braxton Hicks, que son las contracciones de preparto. Con estas contracciones, la musculatura del útero se prepara para el momento del parto. “Son contracciones irregulares, suelen suceder en la parte baja del abdomen, como un cólico de reglas más o menos; o en la zona lumbar, en la parte baja”.
Las contracciones de Braxton Hicks suelen parar si te quedas quieta, te sientas o te tumbas.
En cambio, cuando el momento de dar a luz es inminente, se producen las contracciones de parto propiamente dichas, que provocan un dolor más fuerte, más regular e intenso, que se nota en una parte más alta del vientre – el fondo uterino- y se irradia hacia abajo.

Las contracciones de parto pueden durar hasta un minuto y no cesan porque te pares, como sí ocurría con las de Braxton Hicks.
“Lo que produce la contracción real es el borramiento del cuello. Y, una vez el cuello se borra y se acorta, se procederá a la dilatación del cuello del útero, que tiene que llegar a los 10 centímetros de dilatación”, apunta la matrona.
Tapón mucoso: ¿qué es y qué pasa si se expulsa?
El tapón mucoso es una gelatina que literalmente recubre el cuello del útero. Está lleno de restos de sangre, de hebras, de restos del líquido amniótico y de células escamosas del epitelio vaginal también. Su función es proteger al bebé de posibles infecciones externas.
¿Qué ocurre si se cae el tapón mucoso antes de la fecha de dar a luz?
Teresa del Rosario llama a la tranquilidad: “No es una señal de urgencia ni es un indicativo de que el parto vaya a empezar ya ni que vaya a ser inminente. Puede significar que el cuello del útero va a empezar a ablandarse porque ya no tiene esa protección, por así decirlo, pero, en ningún momento, es motivo de urgencia o de ir al hospital”.
En este sentido, la matrona aconseja quedarse en casa, ya que podría significar que, en los siguientes días o ,incluso, en las siguientes semanas, el cuello del útero empezara a ablandarse.
Saco amniótico: ¿cómo sé que se ha roto la bolsa?
Aunque, por influencia del cine, mucha gente asocia la ruptura del saco amniótico – lo que comúnmente se conoce como “romper aguas”- con un momento alarmante en que hay que salir pitando para el hospital, Teresa del Rosario aclara que esto no tiene por qué ser así.
La fundadora de Mami to be describe cuatro posibles escenarios:
- De repente, te levantas y te parece que la bolsa se ha roto. “Si pasa esto y tienes un embarazo de bajo riesgo, sin patologías, sin complicaciones y el líquido que te ha salido es un líquido transparente (un líquido claro), que no cunda el pánico. Vete al hospital, pero solo para comprobar si se ha roto la bolsa. Te harán un tacto vaginal o una exploración con espéculo para confirmar, efectivamente, que la bolsa se ha roto”.
- La bolsa no se rompe, sino que se fisura. “Con algunas de las pataditas del bebé, se puede fisurar la bolsa por arriba. Entonces, lo que notas es como que, de repente, empieza a salir un poco de líquido y para. Al volverte a mover o al volverte a levantar, te vuelve a salir líquido y, de repente, sigues caminando, pero ya no sale más líquido. Esto genera muchas dudas en las mamás. Lo que recomiendo es ponerte una compresa y darle movimiento a la pelvis, sentarte en una fitball, en una pelota, caminando un poquito durante dos horas al menos. Si en dos horas la compresa está mojada, podría ser efectivamente que la bolsa se ha roto y sería una fisura. Y si fuese el caso, pues sí que tendría que ir igual de la misma forma que expliqué antes al hospital, pues a confirmar que la bolsa está fisurada. Si, en dos horas, la compresa no se ha mojado apenas, podría ser flujo vaginal, incluso, a veces, un poco de pipí que se podría escapar”.
- La bolsa se rompe con alguna de las contracciones. “Esto también puede pasar y es también habitual que pase”.
- La bolsa no se llega a romper. “Empieza el trabajo de parto, tienes contracciones, pero la bolsa no se rompe y el bebé nace dentro del saco amniótico. Esto se llamaría un “parto velado”. Es muy poco habitual, pero muy bonito de ver, ya que el bebé nace dentro de sus dos capas- el corion y el amnios-, recubierto del líquido amniótico, como si no se enterase de que está naciendo”.
Estreptococo positivo: ¿cómo afecta al parto?
El estreptococo del grupo B (Streptococcus Agalactiae) es una bacteria que vive en la flora vaginal de una de cada cuatro mujeres sin ocasionar problema alguno a su salud. Pero ¿qué pasa si el bebé entra en contacto con esta bacteria al nacer?
Teresa del Rosario explica que el bebé, al atravesar el canal del parto, sí que podría contagiarse, al tragar esta bacteria, inhalarla por la nariz o entrar contacto por los ojos. Esto podría ocasionarle una meningitis o algún tipo de infección seria y grave que habría que tratar.
Afortunadamente, en España, se hace la llamada “prueba del exudado” en la semana 36 y en la 40. Si el estreptococo saliese positivo en algunas de esas dos semanas, pondrían antibióticos a la madre, de forma intravenosa y cada cuatro horas durante el trabajo de parto, para prevenir que esa infección se cruce con el bebé.
Por tanto, si una mujer embarazada ha dado positivo en estreptococo y rompe la bolsa, debería ir al hospital rápidamente para que le inyecten los antibióticos antes de dar a luz.
Qué llevar al hospital cuando vas a dar a luz
Depende de si vas a dar a luz un hospital público o a uno privado.
“Al hospital público, tendríamos que llevar nosotros los pañales. Para la mamá, camisones, sujetadores de lactancia, discos de lactancia, ropa interior, una bolsa de aseo con todo lo que necesitemos para nuestro aseo personal; siempre recomiendo unas zapatillas de baño para meternos en la ducha y también una toalla”- aconseja Teresa del Rosario.

Aunque en el hospital público suelen proporcionar las cosas de aseo y ropita del bebé, la matrona recomienda llevar bodys cortos y un body de manga larga si es época de frío, además de la ropita con la que quieras sacar al bebé del hospital y una mantita.
En cambio, en un hospital privado, habría que llevar los pañales y toda la ropa del bebé.
Por otro lado, independientemente de si se trata de un hospital público o privado, Teresa del Rosario cree conveniente no olvidarse de las siguientes cosas, aunque parezcan obvias:
- Cargadores de tablets y teléfono móvil.
- Dinero en efectivo para las máquinas de alimentación de los hospitales.
- Todo lo de aseo personal de la pareja o acompañante que se vaya a quedar en el hospital con la mamá.
- Una pequeña bolsita de snacks saludables – “almendras, chocolate negro, agüita de coco, barritas de frutos secos y esas cositas que te dan como una energía rápida”- tanto para el momento del parto como para el momento del post parto, porque “las comidas en los hospitales que no suelen ser las más idóneas” y “no hay nada más desesperante que estar ahí en plena lactancia, con el hambre y la sed que da, sin tener una cosa rica que echarse a la boca”.
¿Hay alimentos que aceleran el parto?
Existen algunas creencias sobre el poder de algunos alimentos para acelerar el proceso de dar a luz. Por ejemplo, en India, se comen muchos dátiles, mucha papaya y mucha piña, porque se cree que esto puede acelerar el proceso del trabajo de parto o incluso que las contracciones sean más eficaces y acorten un poco la duración del parto.
Sin embargo, “realmente no hay ningún alimento que con evidencia científica detrás acelere el parto”.
Consejos para la dilatación
Teresa del Rosario nos explica que la dilatación es la primera fase del trabajo del parto, desde que empiezan las contracciones hasta que el cuerpo alcanza los 10 centímetros, que sería la dilatación completa.
“No hay un momento idóneo para ir al hospital. Esto va a depender de la tolerancia al dolor de cada mamá y de lo que cada una esté sintiendo en casa. Mi consejo siempre es aguantar lo más posible, estar lo más posible en casa, porque lo que queremos es que la oxitocina, que es la hormona endógena que el cuerpo segrega para que actúe sobre el útero y provoque esas contracciones, esté alta. Al estar en casa, al estar tranquila, al estar acompañada con mi pareja, esa oxitocina endógena va a estar más alta que si yo voy a un hospital”- explica la matrona, quien da algunas recomendaciones para aliviar el dolor y controlar la situación:
- Mucho movimiento. “El cuerpo, en el momento de las contracciones, te va a pedir que te muevas. Es una forma de que tu bebé te está diciendo muévete, de comunicarse contigo. El movimiento genera autonomía, te hace sentir que tú también tienes el poder y el control sobre tu parto. Y, además, está asociado con duraciones de parto más cortas, menor tasa de cesáreas y menos partos instrumentales”.

- Hacer caso al cuerpo.”Utilizar la fitball, la pelota de silla de partos, hacer cuclillas o cuadrupedias, “todo lo que a una le apetezca”.
- Hidroterapia. “El poder del agua caliente es maravilloso. Date duchitas o baños de estar todo el rato dentro del agua caliente. El agua caliente relaja la musculatura uterina y eso hace que la percepción del dolor sea un poco mejor”.
- Pelotas de pinchos. “Las pelotas de pinchos generan un placer sensorial que hace que las endorfinas, que son las hormonas de la felicidad, se eleven también. Entonces, date un masajito en la espalda, en la zona lumbar, en la zona del rombo de Michaelis, que es la parte de abajo de la espalda donde está el coxis”.
- Una playlist con canciones favoritas. “Llévate la playlist al hospital, porque, a veces, los partos duran horas, sobre todo si eres primeriza. Ponla allí, pide unas luces tenues, apaga las luces y fluye. Deja que la oxitocina endógena fluya”.
- Estar acompañada de la persona que hayas elegido, que, “a veces, no es la pareja”.
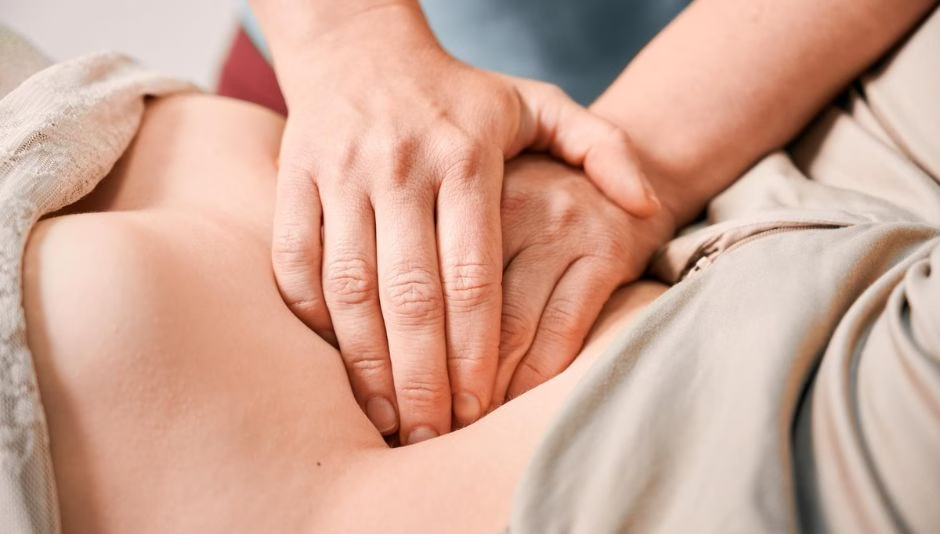
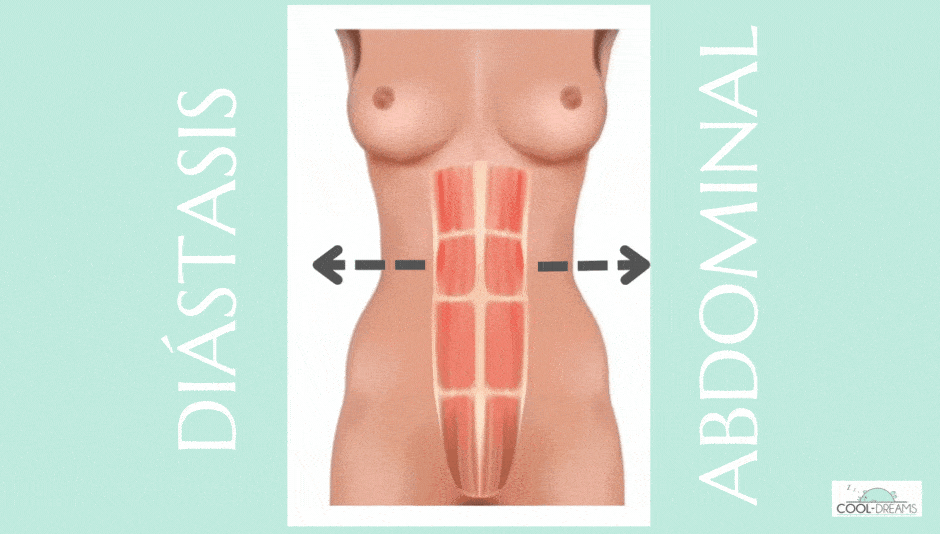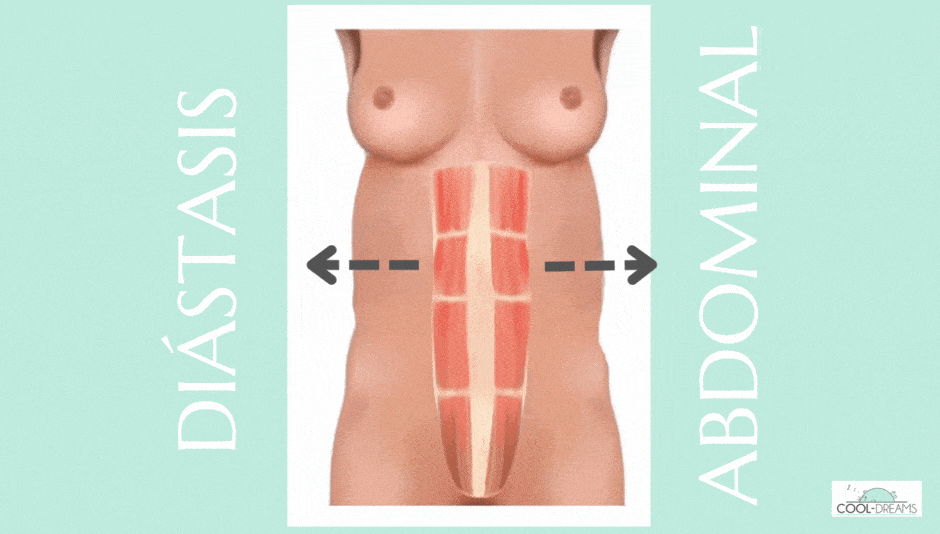
Diástasis postparto: ¿cuánto dura y cómo se elimina?
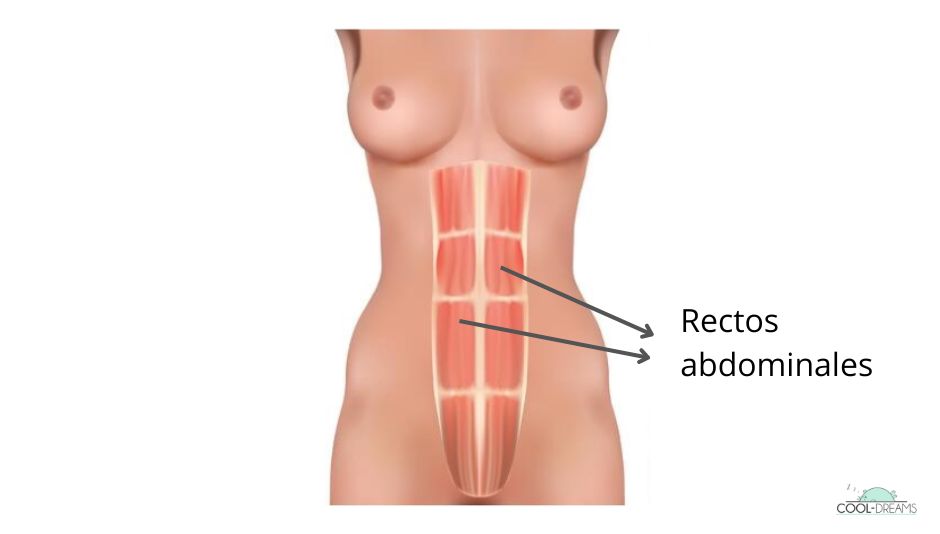
Las dudas en torno al parto no solo tienen que ver con el momento de dar a luz, sino también con el postparto y las secuelas que sufre el cuerpo temporalmente, como la llamada “diástasis abdominal” o “diástasis postparto”.
“Al distenderse en la musculatura abdominal se produce una diástasis de rectos abdominales que es una especie de apertura de los rectos abdominales. Mi recomendación siempre es una valoración de un fisioterapeuta tanto del suelo pélvico como de la musculatura abdominal, idealmente en el segundo trimestre del embarazo. El suelo pélvico y los rectos abdominales son como hermanos, se llevan muy bien. Entonces, cuanto más fuerte tengo el suelo pélvico, más fuerte tendré esa musculatura abdominal”, afirma Teresa del Rosario, que recomienda lo mismo para el postparto. “A las 4 ó 6 semanas, recomiendo una valoración por un fisio de suelo pélvico que te diga en qué estado se ha quedado tu musculatura del periné después del parto y te ayude a trabajar la diástasis”.
¿Te habías planteado tú también algunas de estas cuestiones relacionadas con el momento de dar a luz? Si es así, esperamos haberlas resuelto.

Qué es el percentil del bebé y qué importancia le debes dar
¿Tiene tu peque el peso y la longitud adecuados para su edad? A la hora de valorarlo, su pediatra tomará como referencia el percentil del bebé, una medida basada en estándares estadísticos, aunque siempre teniendo en cuenta que no todas las niñas ni todos los niños tienen el mismo ritmo de crecimiento.
Vamos a mostrate cómo se representa el percentil del bebé desde el nacimiento hasta los cinco años y qué interpretación se le puede dar en cada caso.
Unas medidas orientativas del crecimiento infantil
El percentil del bebé y los percentiles de crecimiento infantil en general se basan en datos estadísticos a partir de estudios que se realizan sobre grupos de niños y de niñas sanos de 0 a 19 años.
Con los resultados de esos estudios, se establecen unas medias basadas en la correlación entre la edad y el peso, la longitud o estatura, y el perímetro cefálico (circunferencia de la cabeza).
Estos estándares se toman como medidas de referencia que la Organización Mundial de la Salud (OMS) representa gráficamente en lo que se conoce como “patrones de crecimiento infantil” o “curvas de crecimiento”.
Por tanto, al tratarse de unos valores orientativos, los pediatras no se basan exclusivamente en el percentil del bebé para evaluar su desarrollo, sino que consideran otros factores, como la genética o la alimentación.
El percentil del bebé en las tablas de la OMS
Las tablas o gráficas en las que la OMS representa los patrones de crecimiento infantil se dividen en diferentes grupos de edad.
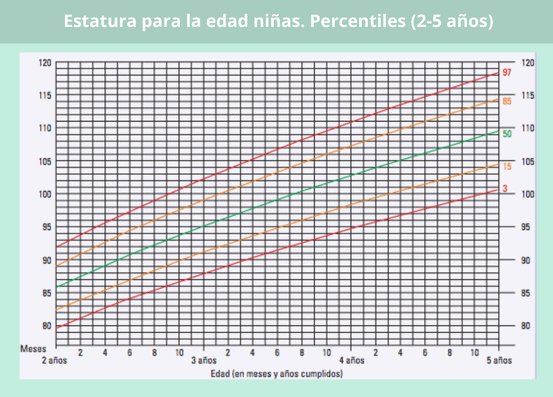
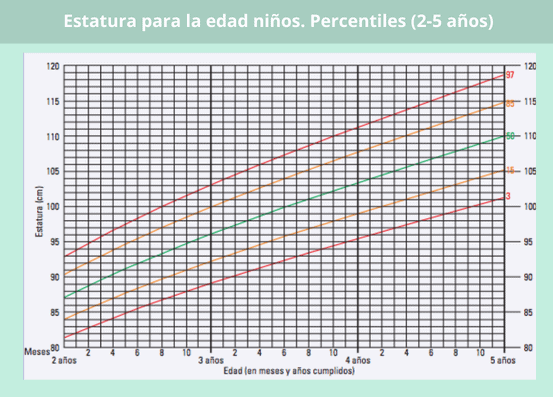
En este caso, vamos a poner como ejemplo los percentiles correspondientes a niños y a niñas de 0 a 5 años.
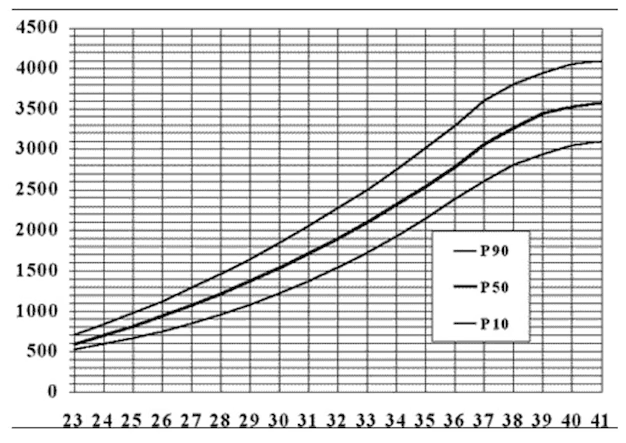
Percentil peso en bebés según su edad
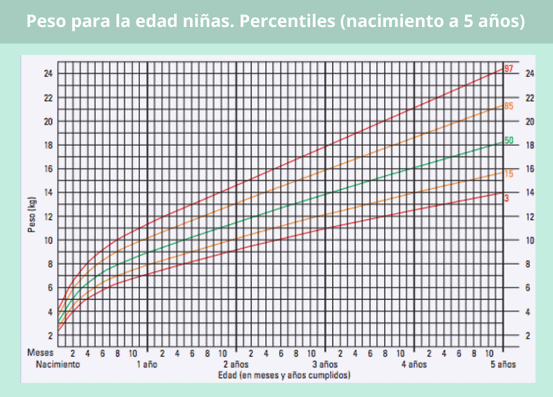
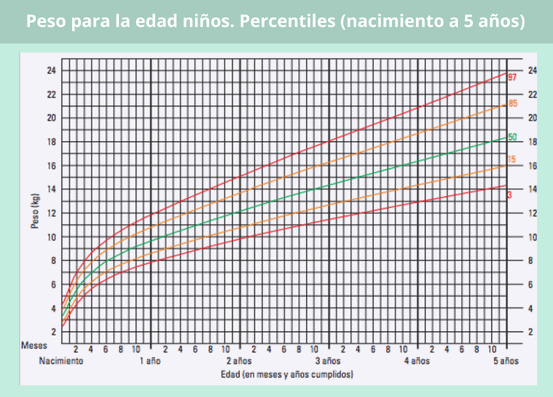
Como puedes observar en estas gráficas de peso para niñas y niños de 0 a 5 años, en el eje horizontal de cada gráfica, se refleja la edad en meses y años cumplidos, mientras que el peso en kilogramos se encuentra escalado en vertical a ambos lados de la cuadrícula.
La evolución del peso con respecto a la edad, viene representado a través de unas curvas. La curva de color verde es la que se corresponde con el promedio, es decir, con los valores de peso estándar para cada edad.
Las curvas amarillas, en cambio, nos indican un peso algo por encima o por debajo de la media pero en el rango normal, mientras que las curvas rojas establecen el límite máximo o mínimo de peso adecuado para una edad determinada.
Así, por ejemplo, si quieres saber si el peso de un bebé de 2 meses está dentro del percentil estándar, tanto si se trata de un niño como de una niña, primero has de localizar su edad en la base de la tabla. Una vez te sitúas en ese punto, has de seguir la línea vertical hacia arriba hasta que se cruce la línea horizontal del peso que tenga ese bebé. Suponiendo que fuera un niño y que pesara 5 kg, el cruce del peso y la edad coincidiría con curva amarilla inferior, por lo que se consideraría un peso algo bajo, aunque dentro del rango normal
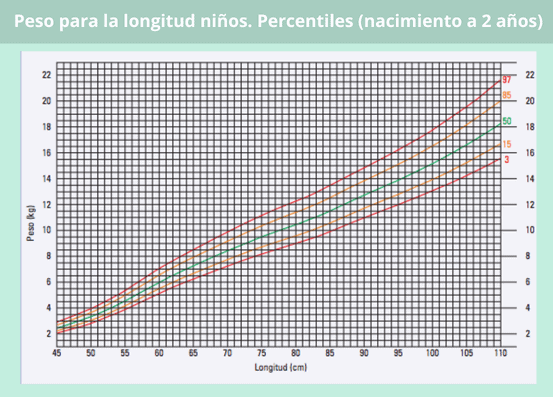
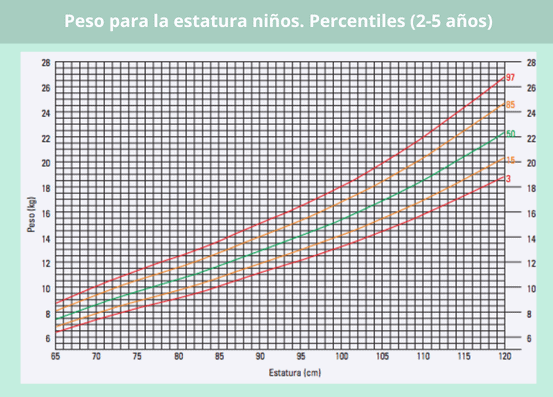
Percentil longitud en bebés según su edad
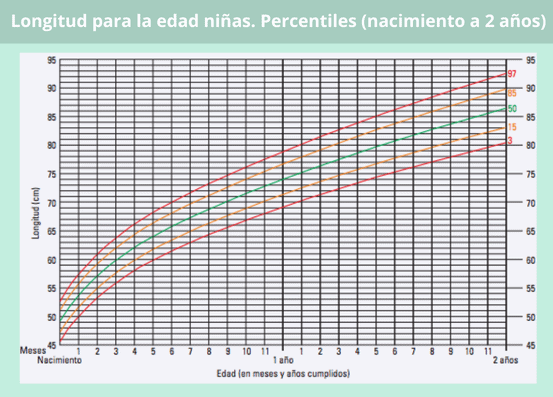
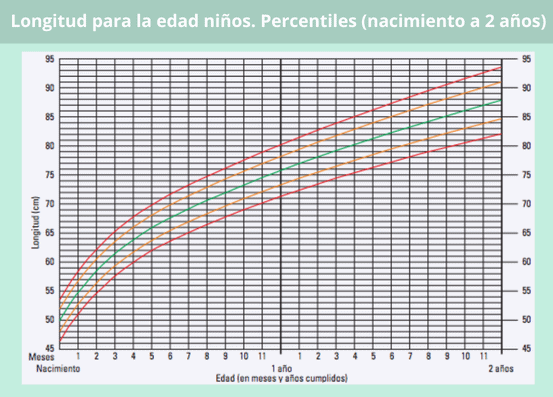
Con estas gráficas puedes ver si la longitud de tu bebé es la adecuada para su edad, siguiendo la misma dinámica que en las gráficas del peso.
Si tu peque tiene más de dos años, ya no hablamos de longitud, sino de estatura, por lo que habrá que remitirse a los percentiles correspondientes al grupo de edad de 2 a 5 años.
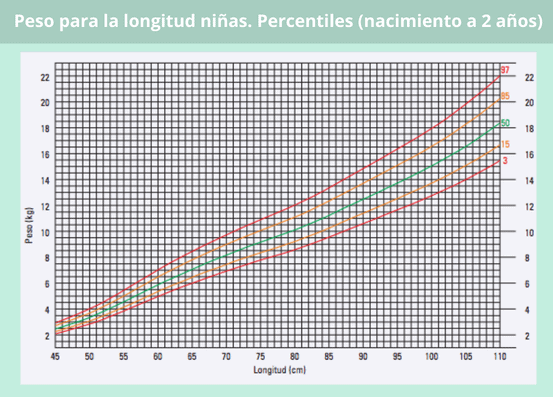
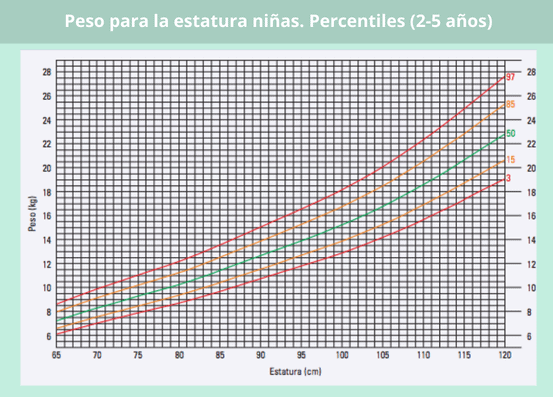
Percentil peso en bebés según su longitud/altura
Otra correlación que se tiene en cuenta en los patrones de crecimiento infantil es la del peso y la longitud (hasta los 2 años) o estatura (a partir de los 2 años).
Por tanto, no se puede determinar que un bebé ha ganado demasiado peso o, al contrario, que está por debajo del peso esperado, sin considerar cuánto ha “estirado” en el periodo de tiempo que se esté evaluando. Para ello, tomaríamos como referencia los percentiles de las siguientes gráficas:
Percentil perímetro craneal según la edad del bebé
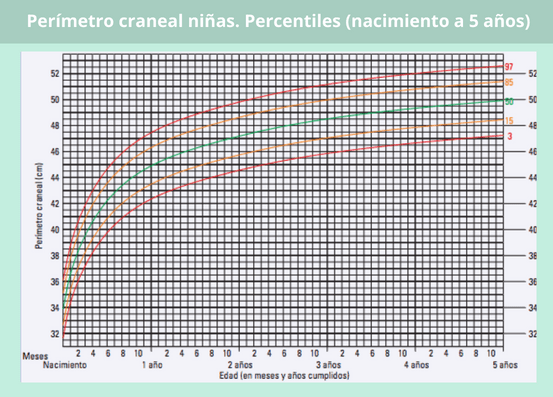
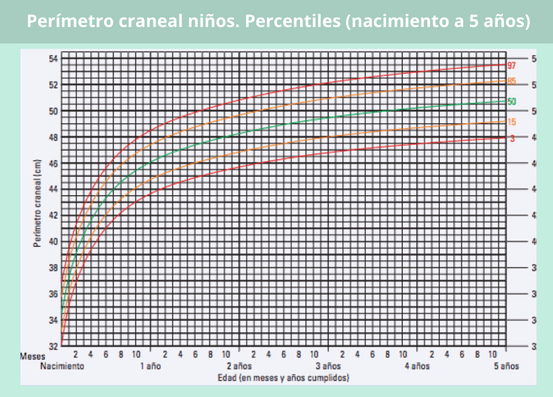
Aparte de la estatura y el peso, otro parámetro importante del crecimiento infantil es el perímetro craneal o cefálico. ¿Por qué?
Midiendo la parte más grande de la cabeza del bebé – por encima de las orejas-, el pediatra puede determinar si está produciendo un crecimiento cerebral y un desarrollo neuronal adecuados para su edad.
Cómo interpretar el percentil del bebé
Después de haber visto gráficamente todas estas correlaciones de peso, talla y perímetro craneal en las curvas de crecimiento de la OMS, quizás estés pensando: “Bueno sí, pero ¿qué significa entonces que un bebé tiene percentil 3, 10 ó 25?”
Esa cifra que el pediatra apunta en cada revisión para hacer el seguimiento del desarrollo de tu bebé es un valor porcentual con respecto a la media de niños y niñas de la misma edad y sexo. En este sentido, se considera normal cualquier medida que se sitúe entre el percentil más bajo (3) y el percentil más alto (97).
Así, por ejemplo, si tu bebé es un niño de 12 meses con un percentil de peso 90, significa que el 90% de los niños sanos de esa edad y de ese sexo pesan lo mismo o menos que el tuyo, mientras que solo un 10% pesa más . Es decir, tu bebé, en este supuesto, estaría por encima de la media, pero dentro del rango considerado normal.
Y es que hay bebés más delgados y bebés más gorditos, lo cual no tiene por qué implicar un problema de salud o de desarrollo. Hay que tener en cuenta que en el crecimiento físico de un bebé sano influyen varios factores, pero sobre todo, dos:
- La genética: si los padres o los abuelos del bebé son grandes, probablemente el percentil de ese bebé será alto. Es un dato que te conviene tener en cuenta, por ejemplo, a la hora de elegir una maxicuna en vez de una cuna.
- La alimentación del bebé: especialmente en el primer año de vida, cualquier déficit nutricional influye mucho en el crecimiento físico del lactante.
Dicho esto, según los expertos, lo importante no es tanto que el percentil del bebé sea alto, sino que se mantenga en torno a un mismo percentil, sin variaciones bruscas en su curva de crecimiento.

Bronquiolitis en bebés: identifica los síntomas leves y graves
Cada año, sobre todo en la estación otoñal, las consultas pediátricas se llenan de casos de bronquiolitis en bebés, aunque 2020 y 2021 fueron una excepción por las circunstancias especiales que trajo la pandemia del Covid19.Según un informe de la Sociedad Española de Neumología Pediátrica (2017), la bronquiolitis “es la infección respiratoria aguda de vías respiratorias inferiores más frecuente en niños menores de un año y supone el 18% de todas las hospitalizaciones pediátricas”. Pero entonces, ¿la bronquiolitis en bebés es grave?En general, no. Afortunadamente, la mayoría de los niños la pasan como un resfriado común, aunque hay que tener especial cuidado con los pequeños que tengan antecedentes de riesgo.Veamos en qué consiste esta infección respiratoria que tanto asusta a los padres primerizos y cuál es su tratamiento habitual.
¿Qué es la bronquiolitis?
La bronquiolitis es una infección viral aguda de las vías respiratorias inferiores que afecta principalmente a niños menores de un año, sobre todo los que tienen entre dos y tres meses.La mayoría de las bronquiolitis en bebés están causadas por el virus respiratorio sincitial, aunque también pueden provocarla otros virus como rinovirus, bocavirus (HBoV), adenovirus, metapneumovirus (hMPV), y con menos frecuencia, parainfluenza y virus de la gripe.Por tanto, lo normal es que los niños pequeños con bronquiolitis se hayan contagiado de otros niños en la guardería.
¿Cuál es la diferencia entre bronquiolitis y bronquitis?
La bronquiolitis y la bronquitis se diferencian en varios aspectos:
- Vías afectadas: la bronquitis afecta a la parte más grande del árbol bronquial (los “bronquios”), mientras que la bronquiolitis alcanza a la parte más pequeña y alejada (los “bronquiolos”).
- Población afectada: la bronquiolitis es típica de los lactantes. La bronquitis puede afectar a niños y a adultos.
- Causas: la causa más frecuente de la bronquitis es el tabaquismo, aunque también la pueden producir los virus de la gripe, la contaminación, el polvo, o los gases tóxicos. En cambio, la bronquiolitis es de carácter vírico.
Síntomas de la bronquiolitis en bebés
Desde que el bebé se contagia, el periodo de incubación de la bronquiolitis suele ser de entre 4 y 6 días después, pero los síntomas duran unos 12 días y, a veces, más. Empieza como un catarro, con fiebre y mocos. A los dos o tres días, remite la fiebre, pero el virus llega a los bronquiolos y el bebé comienza a toser y a emitir sibilancias (pequeños pitidos) al respirar. Es una respiración agitada parecida a la que provoca el asma.Los niños menores de un mes, pueden sufrir apnea en esta fase, es decir, tienen pausas de unos segundos en la respiración.Generalmente, las sibilancias mejoran entre 3 y 7 días después de iniciarse, pero la obstrucción nasal y la tos pueden persistir más.Otros síntomas que se observan en los bebés con bronquiolitis son:
- Falta de apetito. Los lactantes también pueden tener dificultad para mamar o tomar el biberón, a causa de la congestión.
- Alteración del sueño y despertares frecuentes.
Tratamiento de la bronquiolitis aguda

Dado que, como hemos dicho anteriormente, la bronquiolitis en bebés tiene carácter vírico, en principio, los antibióticos no están indicados para tratar la bronquiolitis aguda. Es posible que su pediatra le recete paracetamol en gotas si tiene fiebre alta o le administre broncodilatadores en clínica.Normalmente, a no ser que tu bebé presente los síntomas graves o los factores de riesgo que veremos más adelante y necesite atención médica, lo que recomiendan los pediatras es seguir en casa las siguientes medidas de soporte:
- No llevarlo a la guardería hasta que pasen los síntomas.
- Si tiene muchos mocos, desobstruir suavemente su nariz cada 2 ó 3 horas mediante aspiración, tras lavársela con suero fisiológico. La aspiración es mejor hacerla antes de las tomas.
- Si el clima es muy seco, ayudar a reblandecer las secreciones con un vaporizador o humidificador en la habitación donde duerme.
- Cuando esté en la cuna, ponerlo semiincorporado (con unos 30º de inclinación) para que respire mejor. Puedes ayudarte de una cuña anti-reflujo o, si tu bebé duerme en una minicuna con altura ajustable, elevarla solo de la parte donde apoya la cabeza.

- Darle líquido con frecuencia y en pequeñas cantidades.
- Controlar su temperatura varias veces al día.
- Intentar que la temperatura ambiental no supere los 20º. En este sentido, tanto si tu peque tiene bronquiolitis como si está sano, siempre es aconsejable evitar la acumulación de calor en la habitación y dentro de la cuna, usando un colchón de bebé transpirable y sustituyendo cojines o protectores de cuna gruesos por una malla transpirable para cubrir los barrotes de la cuna.
- Ponerle ropa cómoda y amplia. Evitar sobreabrigarle.
- Procurar un ambiente tranquilo y no moverle bruscamente.
¿Cuándo se considera que la bronquiolitis en bebés es grave y hay que acudir al médico?
Aunque, en la mayoría de los casos, los bebés pasan la bronquiolitis como un catarro, hay que estar más alerta si se trata de niños con factores de riesgo, como los siguientes:
- Edad: Tener menos de 6 meses.
- Poco peso al nacer: Haber nacido prematuro o con bajo peso (menos de 2500 gramos).
- Patologías de base: Padecer alguna cardiopatía congénita, una enfermedad pulmonar crónica o alguna clase de inmunodeficiencia.
- Alimentación: no estar alimentándose con leche materna.
- Tabaquismo: vivir en un entorno donde se fume.

Por otro lado, tendrás que acudir a la consulta pediátrica cuando observes estos síntomas de empeoramiento de la bronquiolitis:
- Rechaza el alimento de forma repetida.
- La fiebre del bebé supera los 39º.
- La tos y la mucosidad son abundantes y no remiten.
- Está irritable.
- Se tira de las orejas, como indicando que le duelen.
¿Cuándo se debe ir a urgencias?
No suele ser necesario, pero conviene identificar estos síntomas graves que te indicarán que tu bebé con bronquiolitis necesita atención médica de forma inmediata:
- Cada vez le cuesta más respirar.
- Cuando respira, se hunde la piel entre las costillas.
- Se queda aletargado y no puedes mantenerle despierto.
- Tiene los labios azulados o morados.
Por tanto, la gravedad de la bronquiolitis en bebés es poco frecuente y lo más habitual es no necesitar atención médica urgente. Lo importante es saber distinguir los síntomas leves de los graves para saber cómo actuar en cada caso.

¿Cuándo dejar de dar el pecho y cómo hacerlo?
Por los múltiples beneficios de la lactancia materna, la Organización Mundial de la Salud (OMS) recomienda amamantar al bebé un mínimo de seis meses y, a ser posible, seguir hasta los dos años. Pero esta referencia no siempre es válida para decidir cuándo dejar de dar el pecho.
Cada madre y su bebé tienen sus propias circunstancias. En muchos casos, dejar de dar el pecho representa para la mujer el final de un periodo muy íntimo y especial con su bebé.
No hay un momento más adecuado para dejar de dar el pecho
Después de seis meses alimentándose exclusivamente con leche materna, se recomienda que el bebé se vaya acostumbrando lentamente a los alimentos sólidos además del pecho. Pero aquí lo realmente importante son los sentimientos de la madre y del bebé.
Algunos niños no tardan en perder interés por el pecho de la madre, mientras que otros siguen pidiendo teta hasta que alcanzan la edad de un año o incluso más.
Realmente, dar el pecho durante un largo periodo es bastante inusual, pero la Medicina apoya una lactancia materna duradera: los bebés que reciben leche materna durante más de seis meses son menos propensos a sufrir infecciones de oído o diabetes. Además, se ha demostrado que en las madres disminuye el riesgo de cáncer de mama y ovarios, así como la osteoporosis.
Destete respetuoso: el bebé decide cuándo dejar el pecho

La forma más sencilla y armoniosa de destete es que el bebé decida cuándo ha llegado el momento de hacerlo, sin importar si es después de meses o de años.
Lo ideal, por supuesto, es que el criterio del bebé se sincronice con el de la madre y que pierda el interés por la lactancia justo cuando ella tenía pensado dejar de dar el pecho. Pero muchos niños se adelantan a esta decisión.
Y es que, cuando llega a un cierto nivel de desarrollo, el bebé, de repente, encuentra todo lo demás más interesante que la lactancia materna y, a partir de este momento, empieza a querer comida variada. En ese caso, debes aceptar la decisión de tu peque y no seguir presionándole para que siga tomando el pecho. Tendrás, entonces, que pasar al biberón y, más tarde, a los potitos.
No obstante, si ese rechazo de tu bebé a ser amamantado se produce cerca del final del cuarto mes de vida, consulta con tu médico o comadrona lo antes posible para averiguar por qué y cómo puedes motivar al bebé para que continúe con esa alimentación. Por lo general, suele tratarse de una actitud pasajera.
Destete lento: desacostumbrarse del pecho poco a poco
Si tu bebé no rechaza la leche materna antes de los seis meses, serás tú quien decida cuándo dejar de dar el pecho.
Lo mejor es que, una vez consideres que ha llegado el momento, lleves a cabo un destete lento, es decir, de forma progresiva.
Debes dejar al menos una semana entre cada etapa. Durante este tiempo, no sólo tu bebé sino también tu pecho se acostumbrarán a la nueva situación y tu producción de leche se reducirá debido a la menor demanda.
Primero, reemplaza una comida con biberón o, si la edad de su hijo lo permite, con una papilla infantil. Luego completa la comida con leche materna. El bebé puede tardar algunas semanas en beber menos leche.
Es recomendable que mantengas la lactancia materna en las mañanas y noches durante el mayor tiempo posible, ya que esta comida materna también es emocionalmente importante para tu bebé al final del día.
Poco a poco, tu cuerpo se adaptará a la supresión de tomas e irá produciendo menos leche.
Destete rápido: inevitable a veces

El destete rápido puede ser necesario por varias razones: enfermedades, otros sucesos imprevistos o si la madre no quiere dar el pecho desde el principio.
No es muy sencillo un destete brusco, por lo que siempre se recomienda la ayuda profesional. Bajo determinadas circunstancias, la mastitis y la obstrucción mamaria pueden llegar a ser muy dolorosas y problemáticas.
Sin embargo, las compresas frías, los sostenes bien ajustados, palparte el pecho y los masajes suaves te ayudarán generalmente a controlar la producción de leche y a aliviar las molestias al cabo de unos pocos días. En caso de dolor intenso o fiebre, tendrás que ver a un médico inmediatamente.
El destete rápido también significa un gran cambio para tu bebé, que tiene que lidiar con él física y mentalmente, al igual que tú. Durante este tiempo, deberás dedicarle más atención que en otros momentos, con la ayuda del padre o de otros familiares que te liberen de otras tareas. Así no romperás de golpe ese vínculo tan especial que implicaba la lactancia materna.
¿Qué ocurre con el excedente de leche cuando dejas de dar el pecho?
Normalmente, tu cuerpo se encarga de absorber el excedente de leche cuando dejas de dar el pecho de forma progresiva. Sin embargo, para evitar mastitis, si se endurece un área debido a una obstrucción mamaria, puedes masajearla cuidadosamente con la mano mojada o untada de aceite.
Ahora bien, si el destete se ha producido repentinamente porque tu bebé así lo ha decidido, es mejor que uses un extractor de leche cuando sientas que tus pechos están llenos, pero sin vaciarlos del todo, para sentir alivio y también para que tu cuerpo se adapte más rápido.
Por otro lado, hay quienes recurren a una mezcla de té de hierbas de salvia y menta de forma periódica cuando quieren reducir la producción de leche materna, pero, si vas a hacerlo, lo aconsejable es que consultes antes con tu médico o comadrona.
Dejar de dar el pecho con pastillas
En algunos casos, para dejar de dar el pecho, tu médico te puede prescribir unas pastillas para inhibir a la hormona prolactina, encargada de producir la leche materna. Sin embargo, no es un tratamiento milagroso – bloquea los receptores de prolactina, pero muchas veces se sigue produciendo leche– y, además, tiene efectos secundarios, como todo medicamento.
Por tanto, si puedes decidir cuándo dejar de dar el pecho, lo ideal es que lo hagas progresivamente y siguiendo las recomendaciones que te hemos dado anteriormente.
En caso de que sea tu bebé quien decida el destete, recuerda que debes respetar su decisión, seguir dándole todos tus mimos e ir reduciendo la producción de leche poco a poco.

Natación con bebés guiada o matronatación: ¿es recomendable?
Quizás nunca habías oído el término “matronatación”, pero seguro que sí has visto alguna vez por televisión imágenes sobre la natación con bebés, en las que estos son sumergidos en el agua y empiezan a chapotear e incluso a bucear.
La matronatación se lleva practicando en algunos países de Europa desde los años 60 y se ha demostrado que no sólo estimula los sentidos del bebé, sino que también tiene un efecto muy positivo en la recuperación postparto de la madre.
Matronatación: ¿qué es?
La natación con bebés guiada o matronatación consiste en un entrenamiento en el agua dirigido por expertos y en el cual algún adulto de la familia -normalmente, la madre o el padre- desarrolla actividades acuáticas con su bebé.
¿Cuándo puede nadar un bebé?
Los sentidos de los bebés están prácticamente adaptados al agua cuando nacen, ya que se han llevado nueve meses creciendo en el líquido amniótico del útero.
De hecho, los recién nacidos pueden mantener los ojos abiertos y enfocar la mirada bajo el agua. También su capacidad auditiva en este medio supera con creces a la de los adultos.
Sin embargo, la capacidad del organismo para regular su temperatura corporal varía de bebé a bebé, por lo que es importante que la comadrona o el pediatra comprueben este aspecto antes de que empiece la matronatación.

¿Cuándo iniciar exactamente la natación con tu bebé? Es algo que has de decidir tú, pero siempre teniendo en cuenta que los bebés no deben entrar en piscinas públicas antes del cuarto mes de vida. Por tanto, un momento adecuado para que la mayoría de los niños empiecen a «nadar» es entre el cuarto y sexto mes de vida.
Por otro lado, si tu bebé tiene predisposición alérgica, es recomendable que consultes previamente al pediatra.
Beneficios de la natación con bebés guiada
Esqueleto y musculatura
Hay estudios que demuestran que la estructura ósea de los bebés a los que se les acostumbra a estar en el agua desde el nacimiento se desarrolla más rápidamente que la de otros niños.
Por regla general, estos bebés pueden estirar la columna vertebral después de unos seis meses, mientras que la forma postnatal y redondeada de la columna vertebral generalmente se mantiene hasta que cumplen el primer año.
Además, las posibles limitaciones fisiológicas que padecen algunos recién nacidos entre el cuello y la cabeza desaparecen espontáneamente cuando se les acostumbra a moverse en el agua.
Así pues, es evidente que el movimiento en el agua fortalece toda la musculatura corporal de los bebés.
Sistema respiratorio
Los recién nacidos sólo respiran con el tórax hasta la semana 8, cuando avanzan en su desarrollo respiratorio y aprenden a respirar de forma abdominal y, con ello, a ventilar la zona pulmonar superior.
En este sentido, la matronatación favorece el cambio de la respiración puramente nasal a una respiración motriz.
Entrenamiento de la comunicación
Aparte de las experiencias cognitivas que los bebés, por su curiosidad, adquieren cuando nadan, el vínculo con los padres se fortalece mientras practican la matronatación.
La natación con bebés también facilita la interacción entre niños de distintas edades. En los grupos que se organizan en los cursos de matronatación, los pequeños encuentran modelos a seguir, compañeros de actividad e imitadores. Esto favorece que, a través de los juegos y ejercicios seleccionados, los bebés prácticamente «naden» a la siguiente etapa de desarrollo.
Matronatación con monitor cualificado

Hay padres que se lanzan a nadar solos con sus bebés, pero es preferible realizar antes un curso con un monitor cualificado.
Y es que el entrenamiento guiado para la natación con bebés tiene varias ventajas:
- Se enseña a los padres técnicas importantes y seguras para sujetar al bebé.
- Se genera una adaptación al agua de forma divertida para los padres y el hijo o la hija.
- Los padres aprenden cómo aprovechar con su bebé todas las posibilidades de movimiento.
Sin embargo, hasta que empiece la matronatación con monitor, puedes preparar un poco a tu bebé chapoteando con él en la bañera. Manteniendo en todo momento el contacto físico, hablándole o cantándole canciones, le transmitirás seguridad dentro del agua. También puedes ir echándole suavemente agua sobre la cabeza y bajar gradualmente la temperatura del baño del bebé a 33°C, que es la que tiene la mayoría de las piscinas cubiertas.
Una vez en la piscina, hay que considerar que el bebé hace un gran esfuerzo permaneciendo mucho tiempo tumbado sobre la barriga en el agua. Por tanto, se recomienda que vaya cambiando de postura y que practique cuando esté descansado y no tenga hambre.
En el siguiente vídeo, puedes ver algunos ejercicios que se suelen hacer con los bebés en los cursos de matronatación:
¿Qué se necesita para la matronatación guiada?
Cursos de matronatación en Madrid, en Valencia, en Barcelona…En casi todas las ciudades se ofrecen este tipo de cursos en las piscinas cubiertas de polideportivos o incluso de spas.
¿Qué has de tener en cuenta a la hora de elegir la piscina adecuada para practicar la natación con bebés?
- Temperatura: debe oscilar entre los 31°C y los 35°C.
- Espacio: ha de ofrecer suficiente libertad de movimiento.
- Puntos de apoyo: mamá o papá tienen que estar seguros dentro del agua para acompañar a su bebé.
- Cloro: es preferible que no huela mucho a cloro, porque es indicativo de que los niveles de tricloramina son más bajos y, por tanto, la piel del bebé no sufrirá.
- Monitor/a: mejor que sea alguien especializado en la materia.
En cuanto la comadrona o el pediatra den el visto bueno, se puede proceder a la inscripción.
¿Qué tienen que llevar los padres a estos cursos?
Pañales para el agua
Un pañal para el agua o un bañador desechable absorben bien las excreciones del bebé en el agua.
También protegen el culito del bebé de irregularidades en las superficies de asiento.
Dependiendo del modelo, el pañal para el agua se puede poner debajo del bañador o tener la doble función de pañal y traje de baño, lo cual resulta muy práctico.
Albornoz
Para prevenir la hipotermia y que se resfríe, es esencial secar bien al niño después del baño. Por eso, se recomienda utilizar un albornoz o, en su defecto, una capa con capucha, que mantendrá calentita la cabeza.
Crema hidratante
Después de la ducha, lo mejor para la piel sensible del bebé es hidratarla con una crema especial para bebés.
Biberón o potitos
Tras el ejercicio, los bebés suelen tener hambre y sed. Recuerda siempre llevar agua y un biberón de leche o potitos de vidrio con comida si el niño ya no toma pecho.
Bolso y cambiador
La mamá o el papá pueden guardar todos los utensilios necesarios en el bolso de paseo. Sus distintos compartimentos permiten tener todo bien ordenadito en su interior.
Por otro lado, llevar un cambiador plegable e impermeable viene muy bien para limpiar al bebé si ha habido fugas durante el baño.
Bucear: ¿sí o no?
Por regla general, el bebé debería estar listo para bucear y disfrutar de ello. El monitor conoce distintas técnicas para comprobar si es adecuado para el bebé o todavía no.
Lo que los padres no deben hacer es plantearse el buceo de su bebé como el principal objetivo del curso de matronatación.
A modo de conclusión, diremos que, en vista de sus importantes beneficios, la natación con bebés es muy recomendable, si bien conviene consultar con el pediatra antes de meter a un recién nacido en una piscina para nadar.